Я стал твоим врагом, потому, что говорю тебе правду.
«Свободен лишь тот, кто может позволить себе не лгать». А. Камю
«Можно обманывать часть народа всё время, и весь народ — некоторое время, но нельзя обманывать весь народ всё время». А. Линкольн.
Они мочатся. У них сердечные приступы и пролежни. У них есть дети. Они даже могут чувствовать боль. Познакомьтесь с донорами органов, которые «почти мертвы»
Информационный бюллетень
Не прошло и многих лет, как большинство медицинских кругов признали, что смерть не определяется сердцем, которое не может быть перезапущено, или лёгкими, которые не могут дышать. Нет, вы считаетесь мёртвыми, когда вы перенесли потерю личности.
Но прежде чем мы увидим, что на самом деле означает замена науки философией для реальных пациентов, давайте рассмотрим критерии, которые, по мнению авторов из Гарварда, указывают на то, что у пациента «постоянно нефункционирующий мозг»:
• Невосприимчивость и неотзывчивость. «Даже самые сильные болезненные стимулы не вызывают никакой голосовой или иной реакции, даже стона, отдергивания конечности или учащения дыхания», согласно стандарту комитета.
• Никаких движений или спонтанного дыхания (помощь респиратора не считается). Врачи должны наблюдать за пациентами не менее часа, чтобы убедиться, что они не делают спонтанных мышечных движений или спонтанного дыхания. Для проверки последнего врачи должны выключить респиратор на три минуты, чтобы посмотреть, попытается ли пациент дышать самостоятельно (тест на апноэ).
• Нет рефлексов. Чтобы проверить рефлексы, врачи должны посветить в глаза фонариком, чтобы убедиться, что зрачки расширены. Проверяются мышцы. В уши заливается ледяная вода.
• Плоская ЭЭГ . Врачам следует использовать электроэнцефалографию, тест «большой подтверждающей ценности», чтобы убедиться, что у пациента плоские мозговые волны.
Комитет заявил, что все вышеперечисленные тесты должны быть повторены как минимум через 24 часа без каких-либо изменений, но добавил два предостережения: гипотермия и наркотическая интоксикация могут имитировать смерть мозга.
И с 1968 года список имитирующих состояний стал длиннее.
Хотя критерии Гарварда были основаны на нулевом количестве пациентов и не проводились эксперименты ни с людьми, ни с животными, они вскоре стали стандартом для объявления людей мёртвыми в нескольких штатах, и в 1981 году Национальная конференция уполномоченных по единообразным законам штатов одобрила Закон о единообразном определении смерти (UDDA) .
Закон UDDA основан на отчёте Специального комитета Гарварда. То, что четырёхстраничная статья, определяющая смерть, должна быть кодифицирована всеми 50 штатами в течение 13 лет, ошеломляет.
Так же, как некоторые из наших предков считали сердце средоточием души, сегодня медицинский истеблишмент предполагает, что мозг — это то, что определяет человечность, и что функционирующий мозг жизненно важен для того, что называется личностью человека. Д. Алан Шьюмон, детский невролог из Калифорнийского университета в Лос-Анджелесе, который изначально был сторонником смерти мозга, теперь отвергает эту идею. Он говорит, что наиболее научный подход, который можно применить к смерти, — это относиться к людям как к любому другому виду. Людей следует судить биологически по тому, живы они или мертвы, а не по некоему смутному понятию личности. Например, не существует абстрактного понятия «беличья сущность» или «гориллья сущность», по которому мы определяем смерть других видов.
Вопрос в следующем: зачем нам вообще нужны такие понятия, как личность и смерть мозга? Несмотря на героические усилия по прояснению и обоснованию критериев Гарварда, они остаются непрозрачными, запутанными и противоречивыми. Если, как говорят сторонники, критерии смерти мозга описывают то же состояние, т. е. смерть, что и кардиопульмональные критерии, зачем беспокоиться? Тем более, что инструменты для объявления кардиопульмональной смерти доступны, но их катастрофически не хватает или, по крайней мере, игнорируют для определения того, действительно ли весь мозг мёртв.
Шьюмон собрал 150 задокументированных случаев пациентов со смертью мозга, чьи сердца продолжали биться, а тела не распадались после недели. В одном замечательном случае пациент прожил 20 лет после смерти мозга, прежде чем погиб от остановки сердца.
Сторонники смерти мозга всегда настаивали на том, что любой, кто соответствует их критериям, быстро развалится и быстро перейдёт к кардиопульмональным критериям. Однако Шьюмон представляет длинную череду жизненных процессов, которые продолжают демонстрировать пациенты со смертью мозга:
• Клеточные отходы продолжают удаляться, детоксифицироваться и перерабатываться.
• Температура тела поддерживается, но ниже нормы и с помощью одеял.
• Раны заживают.
• Организм борется с инфекциями.
• Инфекции вызывают лихорадку.
• Органы и ткани продолжают функционировать.
• Беременные женщины со смертью мозга могут вынашивать плод.
• Дети с мёртвым мозгом половозрелы и растут пропорционально.
Так что же заставило Гарвардский комитет повернуть календарь вспять и установить более низкий стандарт смерти? Растущему числу научных критиков кажется, что комитет был зациклен на освобождении человеческих органов для трансплантации.
К 1960-м годам, благодаря значительному прогрессу в технологиях, такие виды трансплантаций — когда-то основной элемент научной фантастики — стали практической реальностью. Но чтобы осуществить это морально и юридически, необходимо было создать новое определение смерти, которое позволило бы органам оставаться жизнеспособными.
Сегодня индустрия трансплантации — это бизнес с оборотом в 20 миллиардов долларов в год. Она тратит более миллиарда долларов в год только на иммунодепрессанты , которые не дают иммунной системе реципиента отторгнуть пересаженный орган. Хирурги-трансплантологи находятся на вершине пищевой цепочки MD, зарабатывая в среднем около 400 000 долларов в год. Они и их сотрудники часто летают на забор органов на частных самолетах. Гонорары посредников в виде «административных расходов» часто выплачиваются больницам.
Единственные люди, которые не получают свою долю от трансплантационного богатства, — это самые важные: доноры органов и их семьи. По закону, они единственные, кто не может получить компенсацию. Джозеф Мюррей, хирург, который провел первую трансплантацию цельного органа, утверждает, что донорам не нужно платить, чтобы сохранить целостность отрасли.
Работа организаций по закупке органов и их посредников заключается в том, чтобы отговорить семью от органов, принадлежащих сыну, дочери, мужу, жене, племяннику, племяннице или другому родственнику, который скоро умрёт. Это, должно быть, одна из самых сложных торговых работ в мире. Обезумевших родителей, чьи дети мертвы или умирают, нужно попросить принести ещё одну жертву. Но именно эта боль и замешательство помогают организациям по закупке органов облегчить себе путь.
Джим Маккейб, старший координатор по донорству в New England Organ Bank , объясняет, что «это способ найти смысл в смерти, извлечь максимум из трагической ситуации. Я иду в отделение интенсивной терапии, чтобы предложить семье вариант». Вариант, который хотят большинство семей, — сохранить жизнь своего любимого человека. Команда по смерти мозга говорит им, что выживание не в планах. Тогда Маккейб предлагает им другой вариант: сохранить жизнь кому-то другому. Его средний показатель отбивания превосходен. Он получает согласие от 50 до 60% ближайших родственников.
Джоанн Линн, доктор медицины, гериатр и директор Центра по уходу за пожилыми людьми и прогрессирующим заболеваниям Altarum в Вашингтоне, округ Колумбия, говорит: «Защитники прав человека просто хотят органы. Дебаты о трансплантации игнорируют доноров и сосредоточены на реципиентах».
Трансплантация органов была бы второстепенной в истории смерти, если бы она была тем, чем её представляет торговля органами: аккуратным извлечением частей тела из полностью мёртвых, бесчувственных трупов. Но всё сложнее и грязнее. Ужасные факты, собранные в этой статье, не являются попыткой сорвать трансплантацию органов — невыполнимая задача, учитывая, насколько укоренилась эта индустрия, — а знаниями, которые были получены из одержимости медицинского истеблишмента переработкой тел людей, которые, по словам доктора Майкла ДеВита из Медицинского центра Питтсбургского университета, всего лишь «довольно мертвы».
Или, если вы хотите занять более оптимистичную точку зрения, эти факты являются доказательством цепкой живучести человеческой жизни. Несмотря на заявления Специального комитета Гарварда о том, что его критерии смерти мозга и кардиопульмональные критерии описывают одно и то же явление, трупы с бьющимся сердцем (BHC) решительно отличаются от обычных трупов. «Мне нравятся мои мертвецы холодными, жесткими, серыми и не дышащими», — говорит ДеВита. «Мозг мёртвых людей тёплый, розовый и дышит. Они выглядят больными, а не мёртвыми».
Трупы с бьющимся сердцем были созданы как своего рода подвид, специально предназначенный для сохранения органов свежими для их будущих владельцев. Маккейб говорит, что сохранение тела живым от ствола мозга и ниже побеждает тёпловую ишемию, ограничение или потерю кровотока после обычной смерти. Когда циркуляция останавливается, кислород больше не поступает к органам и клетки начинают умирать.
Маккейб говорит, что его организация может доставить донора из состояния смерти мозга в операционную за 12 часов. Иногда может потребоваться час после объявления смерти, чтобы получить согласие, аппарат искусственной вентиляции лёгких остаётся включенным, пока продолжаются переговоры. Через час берут образец крови и восемь часов уходит на проверку на СПИД, гепатит и рак, всё из которых лишают BHC права стать донором. Время имеет решающее значение, потому что труп с бьющимся сердцем — совершенно новый вид существ, известный только с момента появления смерти мозга — может легко получить сердечный приступ и снова умереть до того, как его органы будут извлечены.
Как только у пациента наступает смерть мозга, а родственники подписывают его форму согласия на донорство органов, он получит лучшую медицинскую помощь в своей жизни. Кодовая хандра в больницах может быть призывом к врачам спешить к постели трупа с бьющимся сердцем, которому нужна дефибрилляция сердца. BHC также регулярно переворачивают в кроватях, чтобы у них не образовались пролежни. Их почки лечат, чтобы избежать почечной недостаточности. Жидкости вводят постоянно, чтобы избежать несахарного диабета , среди прочего; здоровый BHC должен выделять от 100 до 250 миллилитров мочи в час. Лёгкие необходимо контролировать, чтобы поддерживать их в форме для следующего владельца, а слизь удаляют.
Стивен Росс из больницы Университета Купера в Кэмдене, штат Нью-Джерси и Дэн Терес из Медицинского центра Baystate в Спрингфилде, штат Массачусетс, оба говорят, что сохранение BHC «живыми» — это трудная задача для медсестер и других работников больницы. Росс говорит, что это требует «очень агрессивного ухода». Но то, что о них вообще можно заботиться с медицинской точки зрения, как продемонстрировал Алан Шьюмон в своих 150 случаях, заставляет задуматься о справедливости их смерти.
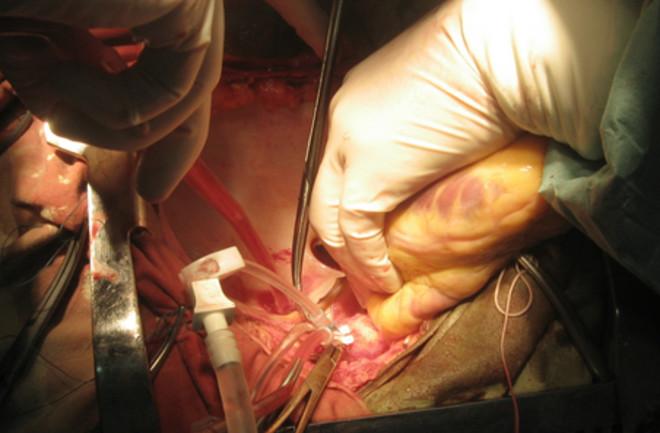
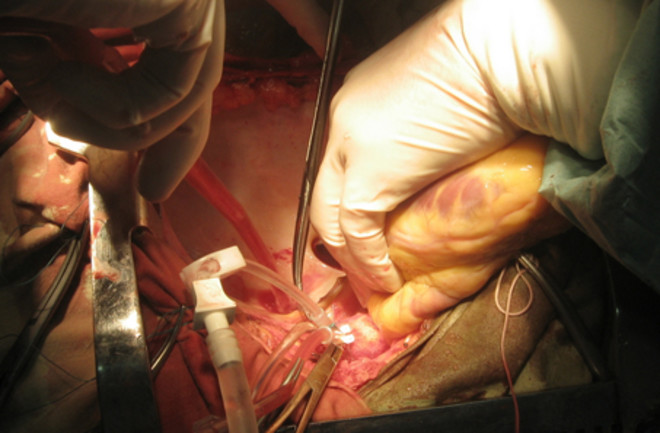
Существует несколько способов изъятия трупа с работающим сердцем. В отделении МакКейба в операционной работает команда из семи человек: один хирург, один ординатор, один техник из банка органов, один координатор из отделения интенсивной терапии, две медсестры и один анестезиолог. Некоторые команды могут добавить ещё одного хирурга, если извлекается много органов.
При типичном вскрытии делается срединный разрез от чуть ниже шеи до лобковой области. Грудина рассекается электрической пилой или ножом Лебше , инструментом, похожим на долото, по которому врач ударяет молотком. Для открытия грудины используется ретрактор грудины с шипами. Иногда аорта зажимается в начале сбора, а кровь заменяется охлаждающей жидкостью, чтобы избежать образования тромбов и стабилизировать температуру. Традиционно кровь донора просто остаётся на месте.
Марк Шлезингер не любит, когда его пациенты чувствуют боль во время традиционной операции. Он является председателем отделения анестезиологии в Медицинском центре университета Хакенсак в Нью-Джерси и отмечает, что анестезиолог каждый день создаёт пациентов с мёртвым мозгом: «Мы даем им лекарства, чтобы они умерли. И мы возвращаем их [после завершения операции]». Пациент под наркозом — одно из многих растущих исключений из критериев Гарварда.
На первый взгляд он будет соответствовать критериям, но будет дисквалифицирован (признан живым), если осматривающий врач узнает, что его организм полон наркотиков. «Единственный тест, который вы проваливаете под наркозом», — говорит Шлезингер, — «это необратимость». То есть, если у анестезированного пациента временно отключен ствол мозга. Ствол мозга донора органов с мёртвым мозгом также отключен, но мы не знаем, учитывая ограничения критериев Гарварда и их сосредоточенность исключительно на стволе мозга, что происходит с корой головного мозга донора или всем, что находится за пределами ствола мозга.
Анестезиологи были в авангарде вопросов об окончательности смерти мозга и о том, действительно ли трупы с бьющимся сердцем являются бесчувственными, ничего не осознающими трупами. Они также начали задаваться вопросом о том, что могут испытывать «довольно мёртвые» доноры органов во время трёх-пятичасового сбора без анестезии, и они высказываются по этому поводу.
Гейл А. Ван Норман, профессор анестезиологии и биоэтики Вашингтонского университета, приводит несколько тревожных случаев.
В одном случае анестезиолог ввёл препарат пациенту с БГХ для лечения приступа тахикардии во время забора печени. Донор начал дышать спонтанно, как только хирург удалил ему печень. Анестезиолог изучил карту донора и обнаружил, что он задыхался в конце теста на апноэ, но нейрохирург всё равно объявил его мёртвым.
В другом случае 30-летний пациент с тяжёлой черепно-мозговой травмой был объявлен двумя врачами мёртвым мозгом. Были сделаны приготовления к удалению его органов. Дежурный анестезиолог отметил, что труп с бьющимся сердцем дышал спонтанно, но врачи, объявившие о смерти, заявили, что, поскольку он не собирается восстанавливаться, его можно объявить мёртвым. Изъятие продолжалось, несмотря на возражения анестезиолога, который видел, как донор двигался и реагировал на скальпель гипертонией, которую нужно было лечить. Это было напрасно, поскольку предполагаемый реципиент печени умер до того, как смог получить орган, который остался непересаженным.
А в третьем случае молодая женщина перенесла судороги через несколько часов после родов. Невролог сказал, что это было «катастрофическое неврологическое событие», и её подготовили к извлечению плода. В то время анестезиолог обнаружил, что у неё были маленькие, но реактивные зрачки, слабые корнеальные рефлексы и слабый рвотный рефлекс. После лечения «пациентка кашляла, гримасничала и двигала всеми конечностями». Она пришла в сознание. Она страдала от значительных неврологических нарушений, но была в сознании и ориентирована.
Те, кто занимается смертью мозга, отбрасывают такие истории как «анекдотические», как будто они взяты из National Enquirer . Но эти три случая появились в Anesthesiology, журнале Американского общества анестезиологов, в котором состоят 44 000 человек.
Гарвардские критерии гласят, что пациент со смертью мозга не должен демонстрировать никаких движений. Однако Ван Норман указывает, что некоторые демонстрируют спинальный автоматизм , сложный спектр движений, включая сгибание конечностей и туловища, шагательные движения, хватательные движения и поворот головы.
Доктор Грегори Липтак в журнале Американской медицинской ассоциации писал : «Пациенты со смертью мозга часто имеют необычные спонтанные движения, когда их отключают от аппаратов искусственной вентиляции лёгких … Мурашки по коже, дрожь, разгибательные движения рук, быстрое сгибание локтей, подъём рук над кроватью, скрещивание рук, тяга рук к шее, форсированный выдох и грудные респираторные движения… Эти сложные последовательные движения воспринимаются как явления высвобождения из спинного мозга, включая верхний шейный отдел, и не [выделено автором] означают, что у пациента больше не мёртв мозг».
Невозможно с уверенностью определить, что чувствуют доноры органов, если вообще чувствуют, во время изъятия органов. Логика смерти мозга такова: если ствол мозга мертв, то высшие центры мозга, вероятно, тоже мертвы, а если весь мозг мертв, то все, что находится ниже ствола мозга, больше не имеет значения. Поскольку на практике обычно тестируется только ствол мозга, подавляющее большинство тела, все, что выше ствола мозга и все, что ниже, больше не считается человеком.
Причину отказа в анестезии трупам с бьющимся сердцем во время изъятия органов определить сложно. (Некоторые эксперты говорят, что это связано с тем, что анестезия повредит органам.) Тем не менее, введение анестезии BHCs во время изъятия органов становится всё более распространенным в Европе, по словам Роберта Труога, профессора медицинской этики, анестезии и педиатрии Гарвардской медицинской школы. Несмотря на своё решительное неприятие смерти мозга, Труог и Шевмон оба отказываются признавать возможность того, что некоторые доноры могут испытывать сильную боль во время изъятия органов, хотя они признают, что некоторые доноры действительно проявляли реакции, похожие на реакции недостаточно анестезированных хирургических пациентов, которые впоследствии сообщали о боли и сознании. Шевмон сказал, что реакции доноров были просто «реакциями организма на болезненные раздражители». Я спросил, можно ли разработать эксперимент, чтобы ответить на вопрос о боли у доноров. Он сказал нет.
Труог даже не хотел обсуждать возможность боли у донора органов. Но когда я предложил эксперименты в духе других анестезиологов — когда BHC проявляют болевые реакции во время забора, вводят анестетик, чтобы посмотреть, утихнут ли реакции, — он удивил меня, сказав, что уже делал это. Он использовал два разных вида анестетиков, которые не вредят органам, чтобы подавить такие симптомы, как высокое кровяное давление или частота сердечных сокращений. «Однако то, что симптомы уменьшаются, — добавил он, — не означает, что пациент испытывает боль. Боль — это субъективная вещь». Как и в случае с Шьюмоном, я спросил Труога, не нужен ли эксперимент. Он сказал, что нет эксперимента, который мог бы ответить на вопрос о боли у донора.
Помимо боли, в статье 1971 года « Смерть мозга: клиническое и патологическое исследование », опубликованной в журнале Journal of Neurosurgery , есть много удивительных открытий. Группа из Миннесоты, которая подготовила эту статью, изучила 25 умирающих пациентов, проведя вскрытие всех из них и ЭЭГ у некоторых. Они также проверили рефлексы и обнаружили нечто необычное. Пять из 25 людей с мёртвым мозгом всё ещё были сексуально восприимчивы. Исследователи нежно поглаживали «сосок и ареолу» всех пациентов и получили ответы от пяти, четырёх мужчин и одной женщины. Затем они поглаживали кожу у корня полового члена у 18 пациентов-мужчин, и четыре ответили «лёгкими колебательными движениями полового члена». Исследователи посчитали, что эта реакция была «неполной или абортивной формой эрекции полового члена». Абортивная или нет, для нетренированного глаза это могло показаться признаком жизни.
Более драматичными являются случаи смерти мозга у беременных женщин. Первый зарегистрированный случай произошел в 1981 году, когда 24-летняя женщина на 23 неделе беременности была госпитализирована в Женскую и детскую больницу Буффало. Через 18 дней её ЭЭГ не показала никакой мозговой активности и её перевели в родильный дом. Через день её мозг был объявлен мёртвым, примерно на 25 неделе беременности. Таким образом, она была мертва, но всё ещё беременна и врачи решили использовать её тело — технически это был труп — в качестве инкубатора. Задача была не из лёгких. У неё развился несахарный диабет, синусовая тахикардия и сокращения матки. Позже у неё были большие колебания артериального давления, а частота сердечных сокращений плода падала. Было немедленно проведено кесарево сечение, в результате чего на 26-й неделе беременности родилась «энергичная» девочка весом 2 фунта. Через три месяца ребёнка выписали из больницы, он весил около 4,4 фунта.
Шесть месяцев назад в ту же больницу поступила другая беременная женщина в отчаянном положении, но с совершенно другим финалом. Врачи прекратили жизнеобеспечение, пока не наступила смерть мозга, поскольку плоду было 19 недель и медицинский персонал принял убеждение, что тело не может долго прожить после констатации смерти мозга. Теоретически не было времени вынашивать плод ещё 3 недели, 22 недели — это самый ранний срок, когда может родиться жизнеспособный ребёнок.
Затем последовало ещё больше беременных матерей со смертью мозга. На момент написания этой статьи было опубликовано 22 отчёта из разных уголков мира, включая Бразилию, Германию, Ирландию, Новую Зеландию, Францию, Финляндию, Корею, Испанию и США. От этих 22 матерей со смертью мозга родилось 20 детей, без каких-либо заметных побочных эффектов у младенцев. Одна женщина вынашивала плод в течение 107 дней после констатации смерти мозга.
Реальное значение беременных женщин со смертью мозга заключается в том, что они, по-видимому, звонят в колокол смерти мозга как определения. Как указали Шьюмон и многие другие, что может быть более показательным для жизни, чем вынашивание ребёнка до живого и жизнеспособного рождения? Поддержание беременной матери и ребёнка «в живых» в течение как минимум 107 дней опровергает теорию о том, что смерть мозга быстро приведёт к обычной смерти сердца/лёгких. Сначала сторонники смерти мозга говорили, что это вопрос часов. Затем они сказали, что максимум 3–5 дней. Затем 7 дней, затем 9 дней, затем 14 дней.
Теперь мы говорим о матери со смертью мозга, которая не только продержится 107 дней, но и будет кормить ребёнка.
Последнее замечание: матери с мозговой смертью всё ещё могут быть донорами своих органов. И поэтому, после перенесенной неврологической катастрофы, объявления её мёртвой, ещё нескольких недель беременности, а затем родов с помощью кесарева сечения, пациентку всё ещё можно отправить на извлечение органов. Работа женщины никогда не заканчивается.
Отрывок из книги «Нежить: Извлечение органов, Тест на ледяную воду, Трупы с бьющимся сердцем — Как медицина стирает грань между жизнью и смертью» Дика Терези. Опубликовано Pantheon Books, подразделением Random House. Авторские права © 2012 принадлежат Дику Терези. Отрывок с разрешения.
Подпишитесь на группу «Израиль от Нила до Евфрата» в Телеграм
По теме:
Д-р Пол Бирн. смерть мозга — ложь. НЕ жертвуйте свои органы
Новая жуткая технология трансплантации головы находится в разработке?!
Правительства заплатили $195 млрд. за «вакцины» от Covid, которые УМЕРТВИЛИ 36 млн. человек
Всё, что необходимо для триумфа Зла, это чтобы хорошие люди ничего не делали.
ХОТИТЕ ЗНАТЬ НА СКОЛЬКО ПЛОХА ВАША ПАРТИЯ ИНЪЕКЦИЙ ПРОТИВ ГРИППА ФАУЧИ (Covid-19) — пройдите по этой ссылке и УЗНАЙТЕ ПРЯМО СЕЙЧАС!
Пропустить день, пропустить многое. Подпишитесь на рассылку новостей на сайте worldgnisrael.com .Читайте главные мировые новости дня. Это бесплатно.
ВИДЕО: Всё без здоровья ничто, Здоровье Всё.
The Beating Heart Donors
They urinate. They have heart attacks and bedsores. They have babies. They may even feel pain. Meet the organ donors who are “pretty dead.”
Newsletter
But before we see what substituting philosophy for science actually means to real patients, let’s look at the criteria the Harvard authors believed indicated that a patient had a “permanently nonfunctioning brain”:
• Unreceptivity and unresponsivity. “Even the most intensely painful stimuli evoke no vocal or other response, not even a groan, withdrawal of a limb or quickening of respiration,” by the committee’s standard.
• No movements or spontaneous breathing (being aided by a respirator does not count). Doctors must watch patients for at least one hour to make sure they make no spontaneous muscular movements or spontaneous respiration. To test the latter, physicians are to turn off the respirator for three minutes to see if the patient attempts to breathe on his own (the apnea test).
• No reflexes. To look for reflexes, doctors are to shine a light in the eyes to make sure the pupils are dilated. Muscles are tested. Ice water is poured in the ears.
• Flat EEG. Doctors should use electroencephalography, a test “of great confirmatory value,” to make sure that the patient has flat brain waves.
The committee said all of the above tests had to be repeated at least 24 hours later with no change, but it added two caveats: hypothermia and drug intoxication can mimic brain death. And since 1968, the list of mimicking conditions has grown longer.
Although the Harvard criteria were based on zero patients and no experiments were conducted either with humans or animals, they soon became the standard for declaring people dead in several states, and in 1981, the Uniform Determination of Death Act (UDDA) was sanctioned by the National Conference of Commissioners on Uniform State Laws. The UDDA is based on the Harvard Ad Hoc Committee’s report. That a four-page article defining death should be codified by all 50 states within 13 years is staggering.
Just as some of our ancestors saw the heart as the locus of the soul, today the medical establishment assumes that the brain is what defines humanity and that a functioning brain is vital to what is called a human being’s personhood. D. Alan Shewmon, a pediatric neurologist at UCLA who was originally pro–brain-death, now dismisses the idea. The most scientific approach one can take to death, he says, is to treat human beings like any other species. People should be judged biologically on whether they are alive or dead, not on some vague notion of personhood. There is no abstract notion of “squirrelness,” for example, or “gorillahood,” by which we determine the death of other species.
The question is: Why do we even need concepts like personhood and brain death? Despite heroic efforts to clarify and justify the Harvard criteria, they remain opaque, confusing, and contradictory. If, as proponents say, brain death criteria describe the same condition—i.e., death—as the cardiopulmonary criteria, why bother? Especially since the tools are available for declaring cardiopulmonary death, and are sorely lacking, or at least ignored, for determining whether the whole brain is really dead.
Shewmon compiled 150 documented cases of brain-dead patients whose hearts continued to beat, and whose bodies did not disintegrate, past one week’s time. In one remarkable case, the patient survived 20 years after brain death before succumbing to cardiac arrest.
Brain-death advocates have always insisted that anyone who meets their criteria will fall apart quickly, and go quickly to meet the cardiopulmonary criteria. Yet Shewmon presents a litany of life processes that brain-dead patients continue to exhibit:
• Cellular wastes continue to be eliminated, detoxified, and recycled.
• Body temperature is maintained, though at a lower-than-normal temperature and with the help of blankets.
• Wounds heal.
• Infections are fought by the body.
• Infections produce fever.
• Organs and tissues continue to function.
• Brain-dead pregnant women can gestate a fetus.
• Brain-dead children mature sexually and grow proportionately.
So what drove the Harvard Ad Hoc Committee to turn back the calendar and construct a lower standard for death? To a growing number of scientific critics it appears that the committee was fixated on freeing up human organs for transplant.
By the 1960s, thanks to significant advances in technology, these kinds of transplants—once a staple of science fiction—had become a practical reality. But to accomplish this morally and legally, a new definition of death, one that enabled the organs to remain viable, had to be created.
Today the transplant industry is a $20 billion per year business. It spends more than a billion dollars a year on immunosuppressive drugs alone, which prevent the recipient’s immune system from rejecting the transplanted organ. Transplant surgeons are near the top of the M.D. food chain, earning on average around $400,000 per year. They and their staffs often fly to organ harvests on private jets. Finder’s fees, in the form of “administrative costs,” are often paid to hospitals.
The only people who do not get a share of the transplant wealth are the most essential: the donors and their families. By law, they are the only ones who cannot be compensated. Joseph Murray, the surgeon who performed the first solid-organ transplant, maintains that donors must not be paid, in order to maintain the integrity of the field.
It is the job of organ procurement organizations and their wranglers to talk a family out of the organs belonging to a soon-to-be-dead son, daughter, husband, wife, nephew, niece, or other relative. This must be one of the toughest sales jobs in the world. Distraught parents whose child is dead or dying must be asked to make yet another sacrifice. But it is that very pain and confusion that helps organ procurement organizations ease their way in.
Jim McCabe, senior donation coordinator for the New England Organ Bank, explains that “it’s a way of finding meaning in death, make the best of a tragic situation. I’m going into the ICU to offer the family an option.” The option most families want is to keep their loved one alive. A brain-death team tells them that survival is not in the cards. Then McCabe gives them another option: to keep someone else alive. His batting average is excellent. He gets 50 to 60 percent of next of kin to agree.
Joanne Lynn, M.D., a geriatrician and director of the Altarum Center for Elder Care and Advanced Illness based in Washington, D.C., says, “Advocate groups just want the organs. Transplant debate has ignored the donors and focused on the recipients.”
Organ transplants would be peripheral to the story of death if they were what the organ trade claimed them to be: the neat extraction of body parts from totally dead, unfeeling corpses. But it is more complicated and messier than that. The grisly facts compiled in this article are not an attempt to derail organ transplantation—an impossible task, given how entrenched the industry is—but knowledge that has been gained from the medical establishment’s obsession with recycling the bodies of people who are, in the words of Dr. Michael DeVita of the University of Pittsburgh’s Medical Center, only “pretty dead.”
Or if you want to take a more optimistic point of view, these facts are proof of the tenacious persistence of human life. Despite the Harvard Ad Hoc Committee’s claims that its criteria for brain death and the cardiopulmonary criteria describe the same phenomenon, beating-heart cadavers (BHCs) are decidedly different from regular corpses. “I like my dead people cold, stiff, gray, and not breathing,” says DeVita. “The brain dead are warm, pink, and breathing. They look sick, not dead.”
Beating-heart cadavers were created as a kind of subspecies designed specifically to keep organs fresh for their future owners. McCabe says keeping the body alive from the brain stem down defeats warm ischemia, the restriction or loss of blood flow after conventional death. When the circulation stops, oxygen is no longer delivered to the organs, and cells begin to die.
McCabe says his outfit can get a donor from brain death to the operating room in 12 hours. Sometimes it may take an hour after death is declared to obtain consent, the ventilator being kept on while negotiations continue. An hour later, a blood sample is drawn, and it takes eight hours to check for AIDS, hepatitis, and cancer, all of which disqualify a BHC from becoming a donor. Time is of the essence, because the beating-heart cadaver—a brand new kind of creature, known only since the advent of brain death—could easily have a heart attack and die again before his organs are removed.
Once a patient goes brain dead, and relatives sign his organ donation consent form, he will get the best medical care of his life. Code blues in hospitals may be a call for doctors to rush to the bedside of beating-heart cadavers who need their hearts defibrillated. BHCs are also routinely turned in their beds so they don’t get bedsores. Their kidneys are treated to avoid renal failure. Fluids are administered constantly to avoid diabetes insipidus, among other things; a healthy BHC should pee out 100 to 250 milliliters of urine per hour. The lungs have to be monitored to keep them in shape for the next owner, and mucous is removed.
Steven Ross of Cooper University Hospital in Camden, New Jersey, and Dan Teres of Baystate Medical Center in Springfield, Massachusetts, both say keeping BHCs “alive” is an arduous task for hospital nurses and other workers. Ross says it takes “very aggressive care.” But that they can be medically cared for at all, as Alan Shewmon demonstrated with his 150 cases, gives one pause about the validity of their deaths.
There is more than one way to harvest a beating-heart cadaver. McCabe’s outfit uses a team of seven in the operating room: one surgeon, one resident, one technician from the organ bank, one coordinator from the ICU, two nurses, and one anesthesiologist. Some teams may add another surgeon if many organs are being extracted.
In a typical dissection, a midline incision is made from just below the neck to the pubic area. The sternum is split with an electric saw or a Lebsche knife, a chisel-like instrument the doctor hits with a mallet. A sternal retractor with spikes is used to open the sternum. Sometimes the aorta is clamped at the beginning of the harvest, and the blood replaced with a coolant to avoid clots and stabilize temperature. Traditionally, the donor’s blood is simply left in place.
Mark Schlesinger does not like his patients to feel pain during conventional surgery. He is chairman of the department of anesthesiology at Hackensack University Medical Center in New Jersey, and he points out that an anesthesiologist creates brain-dead patients every day: “We give drugs to make them die. And we bring them back [when the surgery is completed].” A patient under anesthesia is one of the many growing exceptions to the Harvard criteria. He would meet the criteria on the surface, but would be disqualified (ruled still alive) if the examining doctor knew his system was full of drugs. “The only test you fail under anesthesia,” Schlesinger says, “is irreversibility.” That is, if an anesthetized patient has had his brain stem put down temporarily. A brain-dead organ donor’s brain stem is also down—but we do not know, given the limitations of the Harvard criteria and their focus entirely on the brain stem, what is going on with the donor’s cerebral cortex or everything beyond the brain stem.
Anesthesiologists have been at the forefront of questioning the finality of brain death and whether beating-heart cadavers truly are unfeeling, unaware corpses. They have also begun wondering about what a “pretty dead” donor may experience during a three- to five-hour harvest sans anesthetic, and they are speaking out on the subject.
Gail A. Van Norman, a professor of anesthesiology and bioethics at the University of Washington, cites some disturbing cases.
In one, an anesthesiologist administered a drug to a BHC to treat an episode of tachycardia during a harvest. The donor began to breathe spontaneously just as the surgeon removed his liver. The anesthesiologist reviewed the donor’s chart and found that he had gasped at the end of an apnea test, but a neurosurgeon had declared him dead anyway.
In another case, a 30-year-old patient with severe head trauma was declared brain dead by two doctors. Preparations were made to excise his organs. The on-call anesthesiologist noted that the beating-heart cadaver was breathing spontaneously, but the declaring physicians said that because he was not going to recover he could be declared dead. The harvest proceeded over the objections of the anesthesiologist, who saw the donor move and react to the scalpel with hypertension that had to be treated. It was in vain since the proposed liver recipient died before he could get the organ, which went untransplanted.
And in a third instance, a young woman suffered seizures several hours after delivering her baby. A neurologist said it was a “catastrophic neurologic event,” and she was readied for harvest. At that time the anesthesiologist found that she had small yet reactive pupils, weak corneal reflexes, and a weak gag reflex. After treatment, “the patient coughed, grimaced, and moved all extremities.” She regained consciousness. She suffered significant neurologic deficits but was alert and oriented.
The brain-death establishment discounts such stories as “anecdotal,” as if they were taken from the National Enquirer. But these three cases appeared in Anesthesiology, the journal of the American Society of Anesthesiologists, which has 44,000 members.
The Harvard criteria state that the brain-dead patient must exhibit no movement. Van Norman, however, points out that some exhibit spinal automatism, a complex spectrum of movements including flexion of limbs and trunk, stepping motions, grasping motions, and head turning. Dr. Gregory Liptak, in the Journal of the American Medical Association, wrote: “Patients who are brain dead often have unusual spontaneous movements when they are disconnected from their ventilators…. Goose bumps, shivering, extensor movements of the arms, rapid flexion of the elbows, elevation of the arms above the bed, crossing of the hands, reaching of the hands toward the neck, forced exhalation, and thoracic respiratory-like movements… These complex sequential movements are felt to be release phenomena from the spinal cord including the upper cervical cord and do not [emphasis author’s] mean that the patient is no longer brain dead.”
One cannot determine with certainty what organ donors feel, if anything, while being harvested. The logic of brain death goes like this: If the brain stem is dead, then the higher centers of the brain are also probably dead, and if the whole brain is dead, then everything beneath the brain stem is no longer relevant. Since in practice only the brain stem is routinely tested, the vast majority of the body, everything above the brain stem and everything below, no longer counts as human.
The reason for denying beating-heart cadavers anesthetic during the removal of their organs is hard to pin down. (Some experts say it is because anesthetic will harm the organs.) Nevertheless, administering anesthetics to BHCs during organ harvests is becoming more common in Europe, according to Robert Truog, professor of medical ethics, anesthesia, and pediatrics at Harvard Medical School. Despite their strong opposition to brain death, Truog and Shewmon both refuse to acknowledge the possibility that some donors may be in severe pain during organ harvests, even though they acknowledge that some donors did exhibit reactions similar to inadequately anesthetized surgical patients who afterward reported pain and consciousness. Shewmon said the donor reactions were simply “bodily reactions to noxious stimuli.” I asked if an experiment could be designed to answer the question of pain in donors. He said no.
Truog did not even want to discuss the possibility of pain in the organ donor. But when I suggested experiments along the lines suggested by other anesthesiologists—when BHCs show pain reactions during a harvest, administer anesthetic to see if the reactions subside—he surprised me by saying he had already done this. He has used two different kinds of anesthetics that do not harm organs to quell symptoms such as high blood pressure or heart rate. “Just because the symptoms come down, though,” he added, “does not mean the patient is in pain. Pain is a subjective thing.” As with Shewmon, I asked Truog if an experiment wasn’t called for. He said there was no experiment that could answer the question of pain in the donor.
Beyond pain, there are many surprising findings in a 1971 paper, “Brain Death: A Clinical and Pathological Study,” published in the Journal of Neurosurgery. The Minnesota team that produced that article studied 25 moribund patients, conducting autopsies on them all and EEGs on some. They also checked for reflexes and found something unusual. Five of the 25 brain-dead people were still sexually responsive. The researchers gently stroked the “nipple and areola” of all patients and got responses from five, four men and one woman. Then they stroked the skin at the root of the penis on the 18 male patients, and four responded with “gentle seesaw movements of the penis.” The researchers felt this reaction was “an incomplete or abortive form of penile erection.” Abortive or not, to the untrained eye it would appear to be a sign of life.
More dramatic are brain-dead pregnant women. The first recorded case occurred in 1981 when a 24-year-old woman, 23 weeks pregnant, was admitted to the Women and Children’s Hospital of Buffalo. After 18 days her EEG showed no cerebral activity and she was transferred to a maternity hospital. A day later she was declared brain dead, approximately 25 weeks pregnant. So she was dead but still pregnant, and doctors decided to use her body—technically it was a corpse—as an incubator. The task was not easy. She developed diabetes insipidus, sinus tachycardia, and uterine contractions. Later she had wide fluctuations in blood pressure, and the fetus’s heart rate was dropping. A cesarean section was performed immediately, delivering a 2-pound “vigorous” baby girl at about the 26th week of gestation. Three months later the infant was discharged from the hospital, weighing about 4.4 pounds.
Six months earlier, another pregnant woman in desperate straits was admitted to the same hospital, with a very different ending. The doctors discontinued life support short of brain death as the fetus was 19 weeks old, and the medical staff accepted the belief that a body could not survive long after brain death was declared. There was theoretically not time to gestate the fetus another 3 weeks, 22 weeks being the earliest a viable baby can be delivered.
More brain-dead pregnant moms followed. As of this writing there have been 22 published reports from around the world, including Brazil, Germany, Ireland, New Zealand, France, Finland, Korea, Spain, and the United States. From these 22 brain-dead mothers, 20 babies were produced, with no remarkable side effects in the infants. One woman gestated a fetus for 107 days after declaration of brain death.
The real significance of pregnant brain-dead women is that they would seem to sound the death knell for brain death as a definition. As Shewmon and many others have pointed out, what is more indicative of life than gestating a baby to a live and viable birth? Keeping a pregnant mother and baby “alive” for 107 days at the very least puts the lie to the theory that the brain dead will go quickly to conventional heart/lung death. At first, brain death advocates said this is a matter of hours. Then they said 3 to 5 days at the most. Then 7 days, then 9 days, then 14 days. Now we are talking about a brain-dead mother not only hanging on for 107 days but nourishing a baby as well.
A final note: Brain-dead mothers can still donate their organs. And so, after suffering a neurological catastrophe, being declared dead, still having to endure several weeks of pregnancy, then giving birth via cesarean section, the patient can still be rolled off to have her organs removed. A woman’s work is never done.
Excerpted from The Undead: Organ Harvesting, the Ice-Water Test, Beating-Heart Cadavers—How Medicine Is Blurring the Line Between Life and Death by Dick Teresi. Published by Pantheon Books, a division of Random House. Copyright © 2012 by Dick Teresi. Excerpted by permission.
Михаэль Лойман / Michael Loyman